1998年腸病毒71型大流行,在歐美至多只有手口足症的疾病,在台灣卻造成嚴重的兒童腦幹發炎。當年超過10萬名兒童感染、405名重症、78名死亡。經過這一役,疾病管制署應運而生。
2022年4月後,台灣Omicron也捲動一波兒童腦炎風暴,截至6月16日,台灣已有33萬多名10歲以下兒童染疫;截至6月21日,12歲以下的65名重症個案中,兒童腦炎就有21人,更已有5名孩子因而死亡。這波腦炎同樣也是歐美國家少見,國內專家立即聯想到1998年的「腸病毒71型風暴」。但究竟是台灣有特殊的病毒或基因體質?還是由於目前同樣也是多種兒童病毒流行時期,或許「真兇」其實另有他人?除了亟待解謎的科學研究外,高死亡率的腦炎,又凸顯台灣醫療體制什麼樣的隱憂?
在台灣,目前共有18名兒童因Omicron死亡,其中腦炎則佔5人。4月開始連續的腦炎個案讓人措手不及,因為在先前有過Omicron社區大流行的國家中,幾乎沒有聽到「兒童腦炎」的爆發。截至6月21日,累積65名12歲以下確診兒童重症,其中21人是腦炎,依專家推估,在台灣兒童腦炎幾乎高達萬分之一,十分驚人。
「這真的是亞洲獨有的兒童Omicron急性症狀!」
台大臨床醫學教授、急診醫學部主治醫師李建璋指出,雖然沒有明確的各國兒童腦炎統計數字,但他藉由美國國家圖書館資料庫,隨時觀察全球最新的臨床疫情報告,發現歐美都沒有類似的個案,「Omicron造成兒童腦炎的案例,目前除了台灣、香港以外,只有馬來西亞、日本曾報告過零星一、兩例個案。」
根據外媒在今年3月香港疫情最嚴重時報導,Omicron BA.2 在香港造成大量兒童染疫,其中2月共有1,147名兒童住院,其中4人死亡,就有2人是死於腦炎、腦腫脹。此外,癲癇、哮吼的發生率比流感高;腦腫脹的發生風險,則與流感相去不遠。
從1998年腸病毒71型大流行就參與戰役、投入病毒研究的長庚大學新興病毒感染研究中心主任施信如,也覺得不尋常──這一波Omicron大流行以來,國外雖然也有出現神經系統異常問題的感染個案報告,不過起因都是免疫反應引起,「像台港這種兒童急性腦炎,目前國際會議上並沒有其他國家在討論。」
5月在長庚醫院的晨會報告中聽到兒童腦炎個案時,衛福部前部長、長庚醫院兒童感染科主治醫師林奏延,心中便驚覺:「這不就跟1998年腸病毒71型一樣?」
1998那年,林奏延時任林口長庚兒童醫院院長,更是當年最早發現腸病毒71型疫情不尋常的人。那時林奏延做了很重要的決策──積極與病童家屬溝通,讓家屬同意讓不幸死亡的病童進行解剖,最終透過病理解剖找到直接證據,「病毒就在腦幹,且可以培養出來,代表是活的病毒。」找出腸病毒71型重症腦炎個案致命的路徑,是病毒侵襲生命中樞的腦幹。
「我讀書時教科書上都寫,手口足病是良性的疾病,那時卻一下子就死了這麼多孩子?」行醫超過30載、林口長庚兒童重症加護科主任夏紹軒回憶。那一年,有10萬名兒童確診腸病毒71型,其中405人重症、78人死亡,而且倖存下來的孩子,多半具有嚴重的後遺症,例如癱瘓或需長期復健。
當年,重症的孩子多半會有腦幹腦炎症狀,引起神經性肺水腫進而造成急性心肺衰竭,重症致死率最高可達20%。由於病情來得又快又猛,正如同現在,一時間無法得知致病機轉,施信如說,當時大家也都在猜測,「是病毒衝進腦部?還是免疫風暴引起?但免疫風暴常常發生,為什麼偏偏是在腦幹呢?」因為進行病理解剖,才找到答案。
對於Omicron如何造成兒童腦炎的致病機轉,也與當年腸病毒71型開始時一樣,大家抱持不同看法。有人主張病毒直接跑進腦部,也有人推測是引發自體免疫風暴,造成多發性系統異常間接造成腦部傷害。
李建璋解釋,人的大腦有「血腦障壁」,讓一般的病原不會侵犯腦部,但兒童的血腦障壁較不成熟,導致病毒可能會跑進腦部。免疫風暴則是指體內發動免疫攻擊時,可能因無法辨認病毒或自身蛋白質,進而自己攻擊自己;此外,當免疫系統攻擊時,可能會產生周邊共同傷害,就像釋出導彈,威力太強導致周邊被波及。
兒童感染症醫學會理事長、馬偕醫院醫務部主任邱南昌則在疫情記者會中表示,免疫系統過度攻擊造成的細胞激素風暴,可能是目前看來最重要的影響機制;但施信如則認為,OmicronBA.2可能具有親神經性,特別喜歡侵犯腦部,「我是高度這樣懷疑。」
哪一個主張才是真相?林奏延強調,「一定要培養出活的病毒,找出病灶,」另外也要做很多研究,才能分辨是病毒還是免疫風暴造成。科學是在不斷地推論與懷疑中辯證,「這些推論都跟當年腸病毒71型發生時,大家的想法類似,最直接的作法,就是像當時一樣進行病理解剖,」施信如說。
只是,病毒性腦炎通常都病程極短且惡化快速,家屬得在短短幾天接受孩子逝世,如此巨大的折磨,要說服痛心的家屬讓孩子接受解剖是十分困難的。目前這一波腦炎個案,沒有任何解剖的個案,包括香港兒童腦炎個案中,亦沒有任何檢驗報告。
「如果我的病人到我手裡很快就因腦炎走了,我又去問家長要不要解剖?那給人的觀感很不好,」夏紹軒表示,醫師去跟家屬談病理解剖是有一點為難的,他認為,應該要由中央政府單位出面溝通,比較有可能做到這件事。
林奏延回憶,1998年,陸續有醫師告訴他,手口足病的孩子在發病兩天內就死亡,且才近一週的時間,就累積了7個相同狀況的個案。「那時,長庚的施信如教授和成大王貞仁教授同時用實驗室抗體培養出病毒,確定是腸病毒71型!」
林奏延立刻投書媒體,希望兒科醫師注意,有新的腸病毒71型出現,並且會造成兒童死亡,但當年防疫處要求必須從「病灶處培養病毒才算數」。
為了找到答案,「我印象很深,當時有一個7、8歲的孩子過世,我花了一早上的時間,幾乎無心門診,不斷地跟家屬拜託,能不能為更多孩子們貢獻大愛,雖然很捨不得⋯⋯。」最後家屬終於同意。
目前,科技發展讓解謎多了很多嘗試的可能,不只從病毒本身,也試圖從宿主、意即被感染的孩子們著手研究。由於目前感染Omicron後出現重症腦炎的孩子,都沒有共通的疾病或特性,有些更是完全健康的孩子,衛福部在6月7日通過「台灣兒童新型冠狀病毒合併神經系統併發症之基因易感性研究」,現同時為國衛院常務董事的林奏延,出面串聯16家醫學中心合作,希望針對病童與家屬抽血,透過全基因定序的方式,找出腦炎病童是否自身也有特別、共通的基因。
「解剖只是一環,其他還有是否病患有免疫風暴的問題等,包括可以抽血找出指標,例如判斷白血球介素IL6(發炎指數)等,這個都要有幾個團隊一起做,也是比較長期、需要一直追蹤下去的研究,」林奏延說。
他在5月21日也徵求華碩、譽信等科技廠,欲善用可偵測血氧、心跳、血壓、呼吸的穿戴式裝置,並與中央大學研究單位合作,整合成平台,再加上體溫偵測,可以在孩子入院時,就以貼片方式貼在小病人身上監測,一旦有異常,就能及早一步做處置,避免病情惡化。不過他表示,這套流程還在整合中,需要較長時間才能建立完成,可能無法在這波疫情中使用。
近幾年,醫院亦發展相關AI技術,運用大數據,找出高風險病人。林口長庚紀念醫院醫療人工智能AI核心實驗室主任、風溼免疫科主治醫師郭昶甫解釋,AI智慧就是大數據,雖然個案數愈多,愈能得到較好的結果,但兒童腦炎屬於緊急狀況,個案數不多,不過還是可以先從既有個案去收集資料,如果有了特定發現與證據,或許就能提供更多醫師判斷或治療的建議。
「以COVID-19的病人來說,在急診就可以看到病人的年齡、性別、發燒的溫度、發炎指數、血球數量、肝指數等等,透過演算法能歸納出某種類型的病人,也許腦炎或其他重症的風險比一般人高,」郭昶甫強調,AI領域目前還算發展早期,可以理解、應用的東西較有限,至多就是找出重要的因子,輔助醫師做判斷。
李建璋也表示,未來要尋找判定腦炎的「生物指標」,這是指人體血液中的某些特定的蛋白質,可以反映對腦的傷害。「例如心臟中有個『心肌旋轉蛋白』,數值一高就知道可能會有心肌炎。因此現在應該去找一些腦部的生物指標,能夠反映腦部傷害,才能幫助大家更客觀地診斷腦炎。」

1998年腸病毒71型大流行時,有一名11、12歲女童在長庚醫院準備解剖,林奏延說,當時看到孩子的手腳的小水泡很不明顯,「那時所有的兒童重症病童都說是腸病毒!」
後來林口長庚沒有檢驗出病毒,將檢體送到美國CDC,檢驗結果是:日本腦炎。他引用當年謝文儒的話:「大流行的時候,兩個臨床上很相似的病例,一個是腸病毒71型、一個是日本腦炎,沒有做病理解剖不會知道原因,因此病理檢查非常重要。」
台大急診主治醫師石富元表示,其實每年因腦炎、腦膜炎而不幸死亡的案例,估算大概幾十個,包括流感、腸病毒、腺病毒都可能引起。夏紹軒則說,他自己的經驗,一年約碰到一個左右,但多數不見得找得出原因。
既然每年都有一些個案會出現腦炎,有些也因為病程過快,最終也沒有找出結果,那麼這一波兒童腦炎,是否只是正好確診,但其實也可能同時罹患其他可能造成腦炎的疾病呢?
台大兒童醫院院長、台灣感染症醫學會名譽理事長黃立民表示,同時感染兩種病毒的可能性是高的,不能完全排除「另有真兇」。他表示,目前各醫院並未針對此問題討論,不過台大醫院已提高警覺進行檢驗,「目前針對幾個腦炎的個案都驗了多種病毒,但都沒有發現異常,因此雖然不是完全不可能,但以現階段看到的證據來說,這次是其他病毒造成腦炎的可能性很低。」
石富元則認為,「每年都有一定個案的腦炎兒童案例,感染來源各式各樣,流感、腸病毒、腺病毒、Omicron可能也會,只是Omicron是不是真的比例上比較高?目前無法判斷,因為我認為台灣真正被感染的數字遠超過回報出來的數字,如果母數大幅增加,出現幾個腦炎個案,並非不可能。」
不過,林奏延表示,現在很多醫院都有意識到,對每個病例都會驗多種病毒,這些病童COVID-19的PCR陽性個案,再加上台灣這兩年除了一些流感與腺病毒外,幾乎沒有其他病毒流行,因此真正致命的禍首應可確認是Omicron。
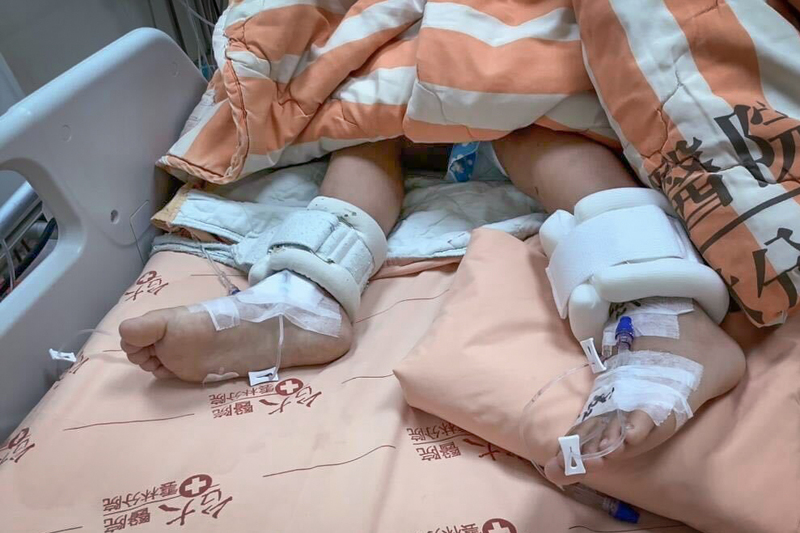
以這次台大雲林分院與總院共同搶救6歲男童安安(化名)為例,除了Omicron之外,台大雲林分院小兒神經科主治醫師王馨佩說,安安也有檢驗其他病毒,雖然有一項檢驗異常,但確定該項並不會影響病情與造成腦炎。
- 腸病毒(Enterovirus)
- 腦膜炎雙球菌(Neisseria meningtitidis)
- 新型/格特隱球菌(Cryptococcus neoformans/ gattii)
- 乙型鏈球菌(Streptococcus agalactiae)
- 第一型單純疱疹病毒(Herpes simplex virus 1)
- 第二型單純疱疹病毒(Herpes simplex virus 2)
- 李斯特菌(Listeria monocytogenes)
- 水痘帶狀疱疹病毒(Varicella zoster virus)
- 大腸桿菌K1(E. coli K1)
- 流感嗜血桿菌(Haemophilus influenzae)
- 肺炎鏈球菌(Streptococcus pneumoniae)
- 巨細胞病毒(Cytomegalovirus)
- 第六型人類疱疹病毒(Human herpesvirus 6)
- 人類雙埃柯病毒(Human parechovirus)

施信如說,研究總是漫漫長路,當年雖然透過解剖,發現孩子的腦幹有腸病毒71型病毒,「但病毒是如何進去的?後來是經過長時間動物實驗,才真正了解,包括可能通過血腦障壁,也可能經由腸道的神經元細胞一起往上到中樞神經攻擊腦部。」
對於這一波兒童腦炎,眼前最重要的仍是如何多救一些孩子。
當全台各地開始傳出腦炎個案後,5月20日時,兒童重症共有7例,其中3例腦炎,腦炎中更有2例死亡,比例甚高。
「我70多歲了,是大小戰役都經過的防疫老兵,雖然不在其位不謀其政,但是看到兒童腦炎那麼猛爆性的病程,又讓我重燃1998年的熱誠!」林奏延說。
在疾管署支持下,林奏延在當日召集各大兒科學會,討論兒童腦炎的治療指引,並於5月21日起,每週末透過直播,公開兒童重症個案病症與救治方式,提供醫界參考。也確實在指引公布後,腦炎的死亡個案大幅降低,目前65例重症個案、21例腦炎,其死亡個案數則維持5例。
除了醫師對於治療有明確方向外,家長具有警覺心,第一時間觀察孩子有症狀就即刻送醫也很重要。因此隨著指引公布後,中央流行疫情指揮中心也不斷重申「8大兒童腦炎前驅症狀」,只要孩子在家出現這些情況,請家長不要遲疑即刻送醫。
此外,林奏延也不斷強調,要盡可能在急診就完成第一時間的處置。「從腸病毒的經驗看到,活下來的孩子預後不一定好,因此搶救的速度一定要最快!」包括評估狀況後給抗病毒藥物、免疫球蛋白或類固醇等,然後再進行電腦斷層等檢查。
由於長年少子化、兒科急重症減少,醫院病人數不多,而逐漸「減線」,不願設置24小時兒童急診,選擇走兒科急診的人力也愈來愈少。
李建璋說,如果醫院設置24小時兒童急診,一個晚上可能看不到10個病人,對醫院來說要付醫師薪水等等支出,醫院營運確實會虧錢,「但是因為減線、縮編,讓這些醫師去做其他行業,遇到這次這種大的疫情,就沒有辦法因應了。」
因為具備兒童急診能力的醫院少,也凸顯了這次急重症轉診上的困難。
2015年,衛福部與台灣急診醫學會合作,建立「各縣市指定後送醫院與轉診網絡規劃表」,以區域聯防的概念,在各縣市或跨縣市,選定可以處理複雜個案的「基地醫院」,帶領附近的幾間網絡醫院。如果網絡醫院遇到棘手個案,就能直接聯繫基地醫院,用最快的速度轉診搶救。
「但是,不見得每一個基地醫院都有處理兒童急重症的能量。以上次基隆2歲童的個案,就得跨網絡轉診,或用『緊急醫療通報系統』(EOC)來轉診;只是不管是哪一個系統,都是用電話慢慢找可接收醫院,相對時間就會慢很多,」李建璋說。
這次雲林縣透過事前整合轄內6家責任急救醫院,明確分配兒童急救個案醫院,縣內唯一具有兒童重症治療能量的台大雲林分院,也擔起責任,接收所有轉診的重症個案,治療上也由台大總院背後提供資源與後盾,甚至成功將猛爆性肝炎、一度休克瀕危的6歲男童救活,建立了另一種模式。
延伸閱讀:〈醫療艱困區的奇蹟男孩:雲林若瑟、台大醫院「區域聯防」救回6歲Omicron腦炎重症兒〉
除了醫界之外,公衛界也同樣能扮演更多角色。
「台灣有很好的傳染病早期偵測系統,我一直認為新冠病毒感染可以用跨領域的科技去做防疫,不用讓一線醫護累翻天,真的太可惜了!」台大公衛學院流行病與預防醫學所兼任教授金傳春在接受《報導者》專訪時,不斷感嘆。
2003年,台灣歷經SARS一役,時任疾管局(現為疾管署)局長蘇益仁,請來美國匹茲堡大學研發傳染病偵測系統的教授麥可・魏格(Michael Wagaer)和崔富強,後者直接將其經驗移轉給台灣疾管署,建立醫院的急診症候群偵測系統,經由急診就醫資料,及早發現疾病流行異常狀況或群聚熱點,才能儘早找出高危險區、危險族群與傳染來源。
金傳春說,當年她主要負責傳染病偵測,因為台、美醫療狀況不同,她將系統加以強化,只針對傳染病為主,建立急診的11個症候群加上氣喘,並由各家醫院急診每日上傳資料,最快每6小時更新一次,提供疾管署進行傳染病偵測。
在傳染病未明時,透過急診病人的症狀輸入,例如COVID-19病人,可能都有呼吸道、腸胃道症狀,一旦類似病人增加,這樣的跨科監控系統就能很快偵測出傳染病。過去的腸病毒、流感都採行這個偵測系統,登革熱也正以此研發中。2009年新型流感,疾管署再強化系統,加入門診資料偵測;同年,台北市推動從幼兒園到高中生都適用的校園傳染病偵測系統。
金傳春認為,「Omicron的傳播速度太快,未來會在地演化,可能有更多病毒種類彼此競爭,這個社區監測網就顯得非常重要,現在應該是要buttom-up(由下往上)! 」
她認為,可將此監測系統提供給各鄉鎮市區,讓各區自行監測疫情狀況。以Omicron來說,若症候群中的「中樞神經症候群」與「呼吸道症候群」病例數在某個區域攀升,該區與附近區域就可提高警覺;此外,各區也可以透過通報數,了解流行病學曲線,提早從社區偵測是否會爆發新一波疫情。
「在COVID-19爆發一開始,其實我就和疾管署溝通,希望建立新冠疫情症候群偵測,但當時署長回我,疫情剛開始需要的是感染科醫師,」金傳春說,這兩年包括這次的兒童腦炎,透過視訊軟體,小兒科從基層到醫學中心快速動員,「但可惜的是公衛與衛生教育、臨床的結合,還沒有到位。」她舉例,有許多孩子確診都屬於家庭群聚案,指揮中心應該避免強調9成9的輕症率,而應多多向家長宣導,若家中有人染疫,就要馬上安排孩子隔離。

儘管在緊急時刻有可參考的「雲林模式」,這一波急速發生的兒童腦炎疫情,仍直擊了兒科長年來的問題:人力萎縮、能夠醫治、診斷急重症的兒科醫師愈來愈少。2018年《報導者》推出〈每天我們失去5個孩子──搶救兒童高死亡率〉直指,近6成的兒科醫師選擇在基層開業,不到2成選擇留在醫學中心。李建璋說,兒科人力,尤其兒童急診、急重症人力凋零的問題,目前依然沒有改善,甚至是愈來愈糟。
李建璋說,根據台灣兒童急診醫學會2022年5月針對設有兒童急診科醫院進行的問卷調查,結果顯示:67%受訪醫院的兒童急診科主治醫師人力不足。即使醫院補充了人力,新進的主治醫師可能不是兒童急診專科醫師,或資歷較淺。這場Omicron造成的兒童腦炎,凸顯了兒科急重症人力的問題,儘管指揮中心在第一時間空出各大醫院兒童病床,卻解決不了長年沒有人力的問題,「如果兒童感染重症的個案再多10倍,我們(兒童急診、急重症醫師)絕對支撐不了。」
對年輕醫師來說,兒科醫師不是前幾名的選擇,醫學中心甚至連招募兒科住院醫師都招不滿。次專科則以兒童急診、急重症、感染科最少人選,「現在是『反訓練』的狀態!以前我們專科訓練完,就想走次專科,專精某個領域;但現在年輕醫師只想完成3年專科訓練,就趕快出去基層開診所,」李建璋說。
「在我們這個行業(兒童重症加護病房),不太可能做一輩子的!之前聽說診所醫師看診到100歲,我現在快60歲就快看不動了,前兩天的睡眠時間加起來不到8小時,」夏紹軒說。
兒科弱化是長期之事,但至少面對急重症疫情到來時,可以有些儲備計畫。夏紹軒和李建璋都建議,必須規劃「徵招制度」,兒科專科醫師每3年一次的繼續教育,必須更有品質、更有重症訓練概念,大疫當前,就算這些醫師平時不在急重症崗位上,也能徵召回到醫院支援。
林奏延說,自己10多年前擔任兒科醫學會理事長時,就已經慢慢發現兒科的問題,但並不容易改善。他的建議是:第一,官方應要將兒童急難重症集中化,並且要北中南重點區域,都至少要有專精的團隊可以處理;第二,兒童的預防大於治療,因此健康促進是比醫治更重要的事。但他也感嘆,這與健保制度的現況正好不同,預防並不給付,醫院也因為兒童個案少而不容易經營。
李建璋則補充,若長期真的要改善現況,就得增強年輕醫師留在大型醫院工作的誘因,例如保證薪水的支持方案,才有可能留住人才,讓更多新血願意加入。
用行動支持報導者
獨立的精神,是自由思想的條件。獨立的媒體,才能守護公共領域,讓自由的討論和真相浮現。
在艱困的媒體環境,《報導者》堅持以非營利組織的模式投入公共領域的調查與深度報導。我們透過讀者的贊助支持來營運,不仰賴商業廣告置入,在獨立自主的前提下,穿梭在各項重要公共議題中。
你的支持能幫助《報導者》持續追蹤國內外新聞事件的真相,邀請你加入 3 種支持方案,和我們一起推動這場媒體小革命。